大腸がん
(結腸がん・直腸がん)
大腸がん(結腸がん・直腸がん)の 治療方法には、1) 内視鏡的治療、2) 手術療法、3) 化学療法、4) 放射線療法、5) 緩和医療などがあります。大腸がんの治療の原則は明確で、「限局している病変は切除する」、これに尽きます。当科では大腸がん治療ガイドラインに沿って、以下のごとく治療を行っています。
- 内視鏡的治療 : 粘膜もしくは浅く粘膜下層に浸潤した早期の大腸がんでは内視鏡的に切除できればそれが一番侵襲の軽い良い治療です。粘膜切除(EMR)のみならず、積極的に粘膜下層剥離術(ESD)を行っています。切除した病変を顕微鏡で調べて、取りきれているかどうか、粘膜下層に浸潤した早期の大腸がんの場合は追加手術が必要かどうかを検討します。
- 手術療法 : 主に開腹手術と腹腔鏡手術がありますが、がんの進行度や病態に応じて最適な方法を選択しています。腹腔鏡手術は開腹手術に比べて傷が小さく、身体への負担が少ないため早期の退院や社会復帰が可能なことから最近では増加傾向ですが、すべての大腸がんに行うことはできません。肛門に近い直腸がんでは、以前なら人工肛門を造らざるを得ない状態でも、できる限り大腸と肛門をつないで肛門を温存する手術を行っています。
- 化学療法 : 抗がん剤を用いて行う治療法のことです。その目的から、1.高度に進行した大腸がんに対して手術前に縮小を期待して行う、2.手術後の再発を予防するため、3.再発や転移した大腸がんに対して 、の3つに分かれます。また抗がん剤には内服と点滴(全身医療)の2つがありますが、点滴の方が高い効果があり、そして通常は複数の抗がん剤を組み合わせて治療します。再発・転移した大腸がんには、近年開発されたアバスチン、セツキシマブ、パニツムマブ等の分子標的薬を併用します。
- 放射線療法 : 主に再発病変に対して化学療法と併用した集学的治療として行われます。 少数ですが重粒子線治療の経験もあります。
- 緩和医療 : 緩和ケアチーム(医師、看護師、薬剤師、理学療法士、栄養士、など多職種からなるチーム)と連携して、 身体的、精神的苦痛を和らげるための治療を行います。
大腸がん治療でもっとも特筆すべきことは、たとえ再発・転移しても、「限局している病変は切除する」方針で長期生存が期待できることです。肺転移は限られた回数しか手術できませんが、肝転移では繰り返し切除を行って治癒を目指します。患者さんと協力して、手術、化学療法や放射線療法を組み合わせて、あらゆる大腸がんに対して粘り強い治療を行ってきました(再発・転移大腸がんに対する治療、で詳述 )。大切なことはあきらめない気持ちです。 これらの治療を安全かつ適切に行うには高度な技術と専門知識が要求されます。当科には5月から日本大腸肛門病学会専門医が常勤しておりますので、大腸がんに関してご不明点がありましたら、いつでも気軽にご相談ください。
大腸がんについてのまとめは、西和医療センター情報誌
をご参照ください。
胃がん
胃癌治療ガイドラインに準じて治療を行っています。
治療法の選択には癌の状態(ステージも含む)が重要視されますが、健康状態や年齢なども考慮して相談し決定することとなります。進行癌になっても症状の出ないことが多いので、症状が治療法に影響することはほとんどありません。
- 早期癌は内視鏡的切除が可能であるか否かを判断します。条件は厳しいですが内視鏡切除の適応病変と評価できれば、専門科である消化器内科が実施しますが、適応外と評価した場合は手術が必要です。腹腔鏡手術(ロボット手術を含む)が基本となります。早期癌として発見され適切な治療が行われれば、治療成績は良好で90%以上の完治が期待できます。
- 進行癌は手術が可能であるか否かを判断します。遠隔転移と呼ばれる他臓器転移がなければ手術が可能であることが多いですが、開腹手術か腹腔鏡手術かは病状によって決定します。手術が困難と評価せざるを得ない場合は抗癌剤治療が推奨されますが、幸いにも大きな効果が得られれば手術が可能となることもあるので、治療をあきらめるわけではありません。
- 再発癌は残念ながら根治の難しい病状であり、抗癌剤治療のみが推奨されています。効果が得られることによって症状の緩和や延命効果を期待することとなります。
- 手術について: 胃癌の治療においては根治が期待できる唯一の治療方法です。術式としては胃の一部を切除する噴門測胃切除術や幽門側胃切除術、全部を切除する全摘術があり、開腹手術でも腹腔鏡手術でも行います。なお、病変部分のみを切除する胃部分切除術は癌では行われません。
- 抗癌剤治療について: 化学療法と呼ばれます。内服薬と点滴薬を併用投与して治療を行いますが、胃癌においては外来通院での治療が基本です。手術前に癌の縮小を図るために行う術前化学療法、手術後に再発を防ぐために行う補助化学療法、手術不能な癌や再発癌に対する化学療法として実施されます。しかし、抗癌剤投与のみでは根治は期待できないため緩和や延命が目的となります。
- 放射線治療について: 高エネルギーの放射線を照射することで癌細胞を破壊する治療法です。胃癌に対する放射線療法はあまり一般的ではなく、一部の進行癌や局所再発癌に対して用いられることがあります。
胃癌の予後は早期発見が鍵となります。発見時に手術で根治できるか否かが勝負です。 進行癌になっても症状が出ないことが多いので、定期的な健康診断や内視鏡検査を受けていただくことをお勧めします。食欲が落ちた、胃がつかえるようになった、胃痛が出てきたなどの症状を感じたら、積極的に内視鏡検査を受けてください。ヘリコバクター・ピロリ感染の治療も胃癌発生の予防に役立ちます。
肝臓、胆のう・胆道系、膵臓手術の適応となる主な疾患
- 肝疾患:肝細胞がん、転移性肝がん(おもに大腸癌)、肝内胆管がん、肝のう胞など
- 胆道系疾患:胆のう結石症、胆のう炎、胆のう腺筋腫症、総胆管結石、胆のうがん、胆管がん、乳頭部がん、膵胆管合流異常症など
- 膵疾患:膵がん、膵のう胞性疾患(IPMN、MCNなど)、慢性膵炎など
肝臓疾患に対する外科治療
- 肝臓の外科治療では、おもに肝細胞がん、転移性肝がんに対する手術を行っています。肝臓の手術は専門的な知識や経験、技術を要することが多く、経験を積んだ医師を中心として行っております。治療が特に困難ながんに対しては、奈良県立医科大学や奈良県総合医療センターと連携をとり、患者さんに適切な治療が提供できるようにしています。
- また肝臓がんに対する治療は手術だけでなく、がんの状態(場所や進行度合い、個数、大きさ)あるいは肝機能の程度により、よりよい治療を選択する必要があります。当院では他の施設と同様に、肝癌診療ガイドラインに基づいて治療を行っております。当院は肝臓学会の専門施設に認定されており、消化器内科や放射線科の医師と協力して、ラジオ波焼灼(RFA)、肝動脈塞栓療法(TACE)、肝動注療法、抗癌剤治療など、様々な選択肢のなかからよりよい治療を選択しております。
- 肝細胞がん(慢性肝炎、肝硬変から発生するがん)の治療は、肝切除、RFA、TACE、肝動注療法、抗がん剤(分子標的薬(ソラフェニブ、レンバチニブ、レゴラフェニブ)や免疫チェックポイント阻害薬(テセントリクとアバスチンの併用療法) )から選択します。
肝細胞癌の患者さんの多くは、肝硬変となっておられるため肝機能が非常に低下していることがあります。よって治療によって得られる効果だけではなく、肝臓に対する負担がどの程度か、さらには将来再発した場合にはどんな治療が行えるかまでを見すえた上で、治療方針を判断しています。 - 転移性肝がんの治療は、肝切除、抗がん剤(原発巣に対して効果の高いもの)を原則とします。特に大腸がんの肝転移は、切除することができれば根治の見込みもあり、切除しない場合に比べて良好な予後が期待できます。近年ではあらたな抗がん剤も数多く登場しており、診断の時点では切除不能と判断しても、抗がん剤の効果によっては切除が可能となることがあります(コンバージョンと言います)。
腹腔鏡下肝切除
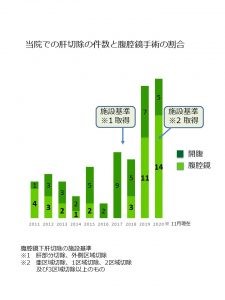
- また最近では患者さんの負担や痛みをより少なくできるように、腹腔鏡での肝切除を行っています。2010年より腹腔鏡下肝切除が保険診療として認められており、現在では全国的に広まっております。当院でも腹腔鏡下手術を導入しており、2018年に腹腔鏡下肝切除のうち、部分切除、外側区域切除の施設認定を取得し、2020年には、亜区域切除、1区域、2区域及び3区域切除の施設認定を取得いたしました。
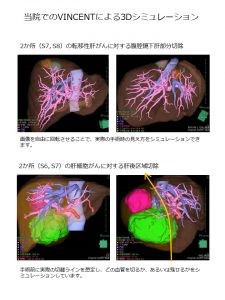
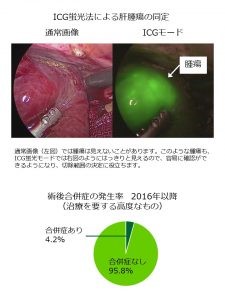
- 手術で最も重要かつ優先すべきことは、その安全性です。腹腔鏡手術でもより安全に、合併症を増やすことなく手術が行えるように、3DナビゲーションシステムやICG蛍光法、術中の造影エコーなどを活用しております。当科における合併症発生率は、2016年以降で4.2%(処置を要するもの)と比較的低く抑えられていますが、さらに安全に手術が行えるように、これからも工夫や修練を重ねていきたいと思います。
- 術後の入院期間は、腹腔鏡下手術を始めとした取り組み(クリニカルパスの活用、理学療法士を中心とした手術直後からの積極的なリハビリテーションなど)によって、短くなっています。2016年より前では入院期間は18日(中央値)でしたが、2016年以降は7日とかなり短くなっています。中でも腹腔鏡手術では6日となっており、より早く日常生活や社会生活へ復帰していただくことが可能となっています。